2. 510010 广州,中国人民解放军南部战区总医院康复科/重症康复中心
2. Department of Rehabilitation & Center of Intensive Care Rehabilitation, General Hospital of Southern Theater Command, Guangzhou, Guangdong Province, 510010, China
重症医学的进步提高了重症患者存活率,但幸存的患者普遍存在肌肉骨骼等多种功能障碍,即使出院后,仍可伴有长期的功能障碍,限制日常生活活动和工作参与等[1-2]。重症患者进行早期运动康复训练可改善其活动能力、身体功能和生活质量,缩短住院时间并减少重症后监护综合征发生率等[3-4]。渐进性活动与运动训练,是一种基于患者执行能力形成的,由少量、被动活动逐渐过渡至复杂、主动运动的序贯策略[5],其完整、精准化训练方案更适用于真实世界康复研究。目前国内外涉及整体方案的研究多数基于固定模式,或者未明确划分训练阶段,例如单纯将无康复训练的常规治疗和护理作为对照组[6],较少进行两种整体康复训练方案之间的比较。故本研究以患者膈肌移动度、上下肢肌力、下肢运动功能和日常生活活动能力为结局指标,探讨渐进性活动与运动进阶训练方案和常规康复训练方案的疗效与安全性,以期为重症患者活动和运动康复训练方案的选择提供依据。
1 对象与方法 1.1 研究对象杜丽丽等[7]探讨了早期运动康复对重症患者日常生活活动能力的影响,对照组采用“常规四肢被动活动和功能锻炼”,干预后Barthel评分为(44.3±4.97)分,观察组采用“分级化早期康复活动”,干预后Barthel评分为(48.2±4.7)分,使用Gpower3.1软件计算上述结果效应值为0.81。据此,效应量取0.81,α取0.05,(1-β)取0.8,分组比例取1 ∶1,使用Gpower 3.1软件估算出总样本量为54例。按照10%的脱落率,总样本量应为60例,即每组30例。
患者来源于南部战区总医院ICU、高依赖病房(high dependency unit, HDU)2019年9月1日至2021年9月1日收治的符合纳入和排除标准的重症患者。本研究通过中国人民解放军南部战区总医院科学伦理委员会科研伦理审查同意(NZLLKZ2022068)。
参照澳大利亚、美国、新西兰、芬兰康复、重症医学及护理领域专家小组2014年发表的《成人机械通气重症患者主动活动安全标准的专家共识和推荐》[8]、中国康复、重症医学领域专家小组2018年发表的《神经重症康复中国专家共识》[9]中关于重症患者启动早期康复筛查指征、禁忌证和暂停康复训练指征的描述,制定如下纳入标准和排除标准。
纳入标准:①入院时间≤48 h;②年龄≥18岁;③血流动力学指标稳定:心率40~120次/min,收缩压90~180 mmHg和/或舒张压≤110 mmHg,平均动脉压65~110 mmHg;④呼吸监测指标稳定:呼吸节律稳定,呼吸频率≤35次/min,血氧饱和度>90%;⑤患者本人或其直系亲属签署知情同意书。
排除标准:①血流动力学不稳定,血管活性药物多巴胺≥10 μg/(kg·min),去甲肾上腺素≥0.5 μg/(kg·min);②呼吸机支持条件较高:吸入氧浓度≥60%,呼气末正压≥10 cmH2O;③因严重认知、情感与精神心理障碍难以配合康复训练者;④存在胸背部、髋部、上下肢和颈椎不稳定性骨折,活动性出血,下肢深静脉血栓形成等运动禁忌证;⑤合并活动性传染病且未得到有效控制者。
脱落标准:①因病情加重,或抢救性治疗等导致康复治疗中断1周以上;②试验周期内提前出院、转院或死亡而未能完成6周康复训练以及康复疗效评估者;③患者或其直系亲属拒绝治疗,主要要求退出者。
按1 ∶1的分配比例,根据随机数字表法分为观察组与对照组,每组30例。2组患者的性别、年龄、入组时住院时长、机械通气人数、疾病类型等一般资料组间比较差异均无统计学意义(P>0.05),见表 1。
| 组别 | 性别(例) | 年龄/岁(x±s) | 入组时住院时长/h (x±s) | 机械通气人数(例) | 疾病类型(例) | |||
| 男 | 女 | 呼吸系统疾病 | 心血管疾病 | 神经系统疾病 | ||||
| 观察组 | 14 | 16 | 54.80±9.28 | 4.30±1.08 | 12 | 14 | 8 | 8 |
| 对照组 | 18 | 12 | 55.37±9.64 | 4.53±1.04 | 9 | 17 | 6 | 7 |
1.2 治疗方法 1.2.1 治疗及康复训练流程
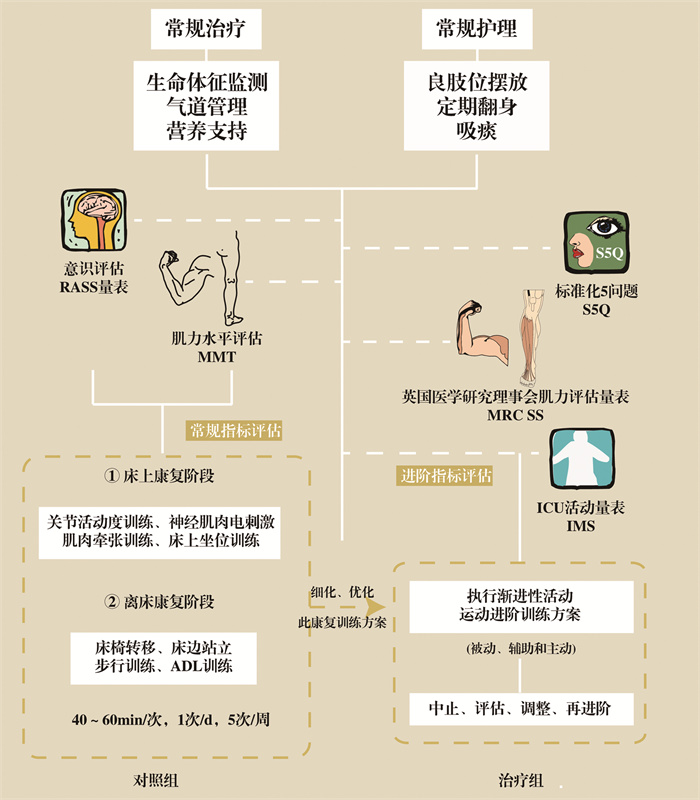
2组患者均给予常规治疗(包括生命体征监测、气道管理、营养支持等)和常规护理(包括良肢位摆放、定期翻身、吸痰等),在此基础上,2组患者根据评估结果执行相应的康复方案,康复训练中密切注意患者主观感受和生命体征,按照既定的中止指标适时中止,安全开展, 见图 1。
|
| 图 1 康复训练流程图 |
1.2.2 评估内容
对照组患者采用Richmond躁动-镇静评分(Richmond Agitation and Sedation Scale,RASS)评估患者的意识状态,采用徒手肌力评估法(Manual Muscle Testing,MMT)的Lovett分级标准评估患者四肢肌力水平。观察组采用标准化5问题(Standardized Five Questions,S5Q)评估患者配合程度,采用英国医学研究理事会版徒手肌力评估量表(Medical Research Council,MRC)评估患者肌力水平,采用ICU活动量表(ICU Mobility Scale,IMS)评估患者的活动能力。
1.2.2.1 RASS从-5分~+4分共10个等级,每个分值分别对应患者从“昏迷”到“有攻击性”的意识状态改变,0分表示清醒且平静[10]。
1.2.2.2 MMTLovett分级法是根据肌肉在减重、抗重力、抵抗阻力情况下关节运动完成情况将肌力分为0~5级,共6个级别,级别越高肌力越好[11]。
1.2.2.3 S5Q包括“睁眼/闭眼、看着我、张嘴伸舌、点头、当我数到5时皱眉”这5个指令。每精准完成1个指令记为1分,分值范围为0~5分,分数越高配合程度越高[12]。
1.2.2.4 MRC检查时将Lovett 0~5级肌力标准与上下肢6对关节肌肉群相结合,包括上肢(腕关节伸展、肘关节屈曲、肩关节外展)和下肢(足背屈、膝关节伸展、髋关节屈曲),一级为1分,每个关节对应0~5分,分值范围为0~60分,得分越高,恢复越好[11]。
1.2.2.5 IMS包括11个评分条目,分值范围为0~10分,分值越高患者活动能力越佳。0分表示患者无自主活动,10分表示患者可独立行走[13]。
1.2.3 康复方案对照组采用常规康复方案,即待患者生命体征稳定后,根据患者意识状态、四肢肌力水平及机械通气状态分为床上阶段和离床阶段,进行相应的训练。当患者接受机械通气治疗或意识障碍无法配合或四肢肌力等级为0~2级时,进行关节活动度训练、神经肌肉电刺激、肌肉牵张训练、床上坐位训练等无需离床的康复技术。当患者脱离呼吸机、意识清醒可以主动配合,且四肢肌力等级为3~5级时,在床上训练的基础上,根据患者耐受程度增加床椅转移、床边站立、步行训练、ADL训练等技术。40~60 min/次,1次/d,5次/周。
观察组则进一步细化、优化对照组的常规康复训练方案,执行渐进性活动与运动进阶训练方案(表 2),内容包括:①制定多学科团队协作的进阶评估指标及被动、辅助和主动3个阶段的渐进性进阶训练项目。②在入组48 h内接受进阶指标评估,据此确定等级并依托医用电动病床(广东凯洋医疗科技集团有限公司KY501D-53型)开展相应的康复训练。③每次训练后,评估患者是否达到进阶条件,满足条件者过渡至下一训练阶段,不满足者继续当前阶段的训练。
| 训练等级 | 配合程度/分 | 进阶条件 | 活动能力/分 | 训练内容 | 训练目的 |
| 肌力水平/分 | |||||
| 被动阶段 | 1≤S5Q≤2 | 0≤MRC≤12 | 0≤IMS≤2 | ①利用医用电动病床进行直立位训练(30 mim/次,2次/d),同时进行四肢、头颈被动屈伸活动训练,30 min/次,1次/d。 ②低频神经肌肉电刺激,15 min/次,2次/d。 ③功率自行车(被动模式),20 min/次,1次/d。 |
①预防关节挛缩; ②预防肌肉萎缩; ③降低肌张力; ④优化氧转运。 |
| 辅助阶段 | 3≤S5Q≤5 | 12<MRC<36 | 2≤IMS≤4 | ①利用医用电动病床进行直立位训练(30 min/次,2次/d),同时进行头颈部控制能力训练,10~15次/d;上肢抛接球训练或拉伸弹力带训练,20~30次/d;下肢抬腿训练或利用滑布进行屈蹲训练,25~35次/d。 ②低频神经肌肉电刺激,15 min/次,2次/d。 ③功率自行车(助力模式),20 min/d,1次/d。 ④助力状态下保持平衡,由床上主动坐起逐渐过渡至床边坐起再过渡到床椅转移训练,5~10次/d。 ⑤核心稳定性训练,15 min/次,1次/d。 |
①增强四肢肌力; ②增强核心稳定性; ③纠正异常体态; ④优化氧转运。 |
| 主动阶段 | S5Q=5分 | 36≤MRC≤60 | 5≤IMS≤10 | ①四肢抗阻训练,15 min/d。 ②床边站立训练,10~20 min/次,2次/d。 ③离床行走训练,从扶持步行逐渐过渡至独立步行,15 min/d,2次/d。 ④ADL训练,15 min/次,1次/d。 ⑤功率自行车(主动模式),30 min/次,1次/d。 |
①增强平衡协调能力; ②提高自理能力日; ③促进社会参与。 |
| S5Q:Standardized Five Questions,标准化5问题;MRC:Medical Research Council, 英国医学研究理事会版徒手肌力评估量表;IMS:ICU mobility scale,ICU活动量表;ADL:Activity of Daily Living,日常生活活动 | |||||
1.2.4 中止指标[9, 14]
① 呼吸频率<5次/min或>40次/min;②心率超过年龄允许最高心率的70%,或在静息心率基础上下降20%,或<40次/min,或>130次/min,出现新的心律失常,应用新的抗心律失常药物,出现新的心肌梗死;③血氧饱和度<88%~90%,或下降>4%;收缩压>180 mmHg,或有体位性低血压,平均动脉压 < 65 mmHg或>110 mmHg,新增加升压药物的种类或剂量等;④患者不适:突发烦躁、大汗、易激惹、不能耐受而拒绝运动;⑤意外事件:坠床、跌倒、非计划拔管(管道滑脱)、穿刺点出血等。
1.3 康复评定由2名固定的、对分组方案不知情的、受过专业培训的检查者在规定的评估时间内完成康复评定。在康复训练开始前,第2、4周和第6周,使用膈肌超声检测患者膈肌移动度,应用MRC量表评估患者肌力;在康复训练前和康复6周后应用Fugl-Meyer评定量表下肢部分(the Fugl-Meyer Lower Extremity Scale,FMA-LE)评估患者下肢功能,应用改良Barthel指数(Modified Barthel Index,MBI)评估日常生活活动能力。
1.3.1 主要结局指标将康复前后日常生活能力的改变作为主要疗效评价指标。MBI包括进食、洗澡、修饰、更衣、大便控制、小便控制、如厕、床椅转移、行走、上下楼梯共10个条目,分值范围为0~100分,分值越高,日常生活活动能力越好[15]。
1.3.2 次要结局指标(1) 膈肌移动度评估:采用德国西门子ACUSON Sequoia 512型彩色多普勒超声诊断仪,探头型号4C1-S,频率4 MHz评估膈肌移动度。取平卧位,探头放置于肋缘下右锁骨中线与右腋前线中点处,探头方向指向头部,以肝右叶为标志,记录右侧膈肌在平静呼吸时的运动幅度[16]。(2)肌力评估:采用徒手肌力评估法,将Lovett 0~5级肌力标准与上、下肢体12个关节肌肉群相结合,一级为1分,分值范围为0~60分,得分越高,恢复越好[11]。(3)下肢运动功能评估:应用FMA-LE评估患者下肢功能,包括髋、膝、踝等关节的反射、运动和协调等17个项目,分值范围为0~34分,得分越高,则下肢运动功能越好[17]。
1.4 统计学分析使用SPSS 26.0软件进行统计学分析,计量资料采用Shapiro-Wilk进行正态性检验,满足正态分布的计量资料以x±s表示,组内训练前后比较采用配对t检验,对同时满足方差齐性的两组组间比较使用两独立样本t检验;不满足正态分布以M(P25,P75)表示,采用基于秩次的非参数检验;计数资料以频数表示,采用χ2检验或Fisher精确检验。P < 0.05认为差异具有统计学意义。
2 结果 2.1 完成情况、脱落情况及安全性分析观察组、对照组各入组患者30例,全部完成6周康复,试验总脱落率为0。观察组有18例患者(60%)全程在ICU内执行为期6周的康复训练,7例患者(23%)全程在HDU内执行为期6周的康复训练,因病情好转或经济原因,有5例患者(17%)由ICU中途转至HDU;对照组有21例患者(70%)全程在ICU内完成为期6周的康复训练,有6例患者(20%)全程在HDU内完成为期6周的康复训练,3例患者(10%)中途由ICU转至HDU。观察组中有1例患者(3%)在被动训练阶段因情绪原因拒绝训练4次,其中3次经心理安抚,短暂休息后继续训练,1次中止训练;对照组未见患者达到中止指标,两组患者达中止指标的组间差异无统计学意义,显示两种康复训练方案的安全性皆较高。
2.2 训练前后两组患者膈肌移动度比较训练前,两组患者膈肌移动度组间比较差异无统计学意义。训练2周后,两组患者膈肌移动度均显著下降(P < 0.05),对照组下降更明显;训练4周及6周后,两组患者膈肌移动度均有改善,观察组患者显著高于对照组(P < 0.05)。见表 3。
| 组别 | 训练前 | 训练2周 | 训练4周 | 训练6周 |
| 观察组 | 14.63±0.96 | 12.68±1.44a | 15.38±0.92ab | 15.79±0.75ab |
| 对照组 | 14.00±0.97 | 11.54±1.81a | 14.92±0.60ab | 16.01±0.91ab |
| t | -2.521 | -2.669 | -2.253 | 1.005 |
| P | 0.014 | 0.009 | 0.028 | 0.319 |
| a:P < 0.05,与训练前比较;b:P < 0.05, 与训练2周比较 | ||||
2.3 训练前后两组患者肌力比较
训练前,两组患者肌力比较差异无统计学意义。训练2周后,患者肌力均存在不同程度的下降,与入组时比较差异具有统计学意义(P < 0.05),且对照组下降更明显;训练4、6周后,2组患者肌力均有改善,观察组患者显著高于对照组(P < 0.05)。见表 4。
| 项目 | 观察组(n=30) | 对照组(n=30) | Z | P |
| 训练前 | 25.0(24.0, 29.2) | 24.0(23.0, 30.0) | -1.301 | 0.193 |
| 训练2周 | 22.5(20.0, 24.0)a | 21.0(19.0, 23.2)a | -2.035 | 0.042 |
| 训练4周 | 41.0(39.0, 42.0)ab | 36.5(33.7, 39.2)ab | -4.432 | <0.01 |
| 训练6周 | 50.0(46.7, 53.2)ab | 49.0(48.0, 50.0)ab | -2.472 | 0.013 |
| a: P < 0.05,与训练前比较;b: P < 0.05,与训练2周比较 | ||||
2.4 训练前后两组患者LE-FMA评分与MBI评分比较
训练前,两组患者LE-FMA与MBI评分比较差异无统计学意义;训练结束时,2组患者LE-FMA与MBI评分差异均有统计学意义(P < 0.01),且观察组患者评分均显著高于对照组。见表 5。
| 组别 | 例数 | LE-FMA | MBI | |||
| 训练前 | 训练6周后 | 训练前 | 训练6周后 | |||
| 观察组 | 30 | 12.13±2.01 | 30.23±2.73a | 12.67±6.12 | 72.50±6.53a | |
| 对照组 | 30 | 11.33±2.51 | 23.23±1.90a | 13.50±4.76 | 64.67±7.53a | |
| t | 1.362 | -11.493 | -0.589 | -4.302 | ||
| P | 0.178 | <0.01 | 0.558 | <0.01 | ||
| a:P < 0.05,与训练前比较 | ||||||
3 讨论
重症康复是指在ICU、HDU等重症监护环境内,开展基于24 h密切医疗监护的多学科团队协作的康复治疗,旨在防治并发症,预防功能退化和功能障碍,改善功能性活动能力和生活质量等[18]。由于重症患者病情危重、多进行侵入性操作,医疗团队出于降低导管脱落风险的考虑或是本身缺乏早期康复理念等原因,这种情况通常让患者处于卧床或制动状态。长期卧床、制动可引起肌肉蛋白合成和分解失衡,导致废用性肌肉萎缩等并发症[19]。研究表明,即使是健康青年男性,卧床37 d也可引发肌肉萎缩和功能下降,股外侧肌纤维面积和直径分别减少(17.6±13.6)%和(7.8± 9.0)%,膝关节最大角速度下降(7.8±9.0)%[20]。而重症患者因镇静镇痛、机械通气、脓毒血症、神经肌肉阻滞剂及营养状况不佳等因素,肌肉萎缩和肌力下降得更为明显,MAYER等[21]观察到重症患者入院7 d内股直肌横截面积可下降18.5%。本研究中2组患者训练2周时,均出现不同程度的肌力下降。这与多数研究一致[21-22],可能与患者入院初病情较重、活动训练参与度低、训练强度较低以及疗程不足等有关。膈肌是最主要的吸气肌,膈肌功能障碍可导致呼吸困难、运动耐量下降等表现,且膈肌功能障碍发生率高于肢体肌肉无力[23],本研究两组患者入院后膈肌移动度均发生明显降低,提示膈肌功能下降,与LIU等[24]和SWASH等[25]的报道一致。
除上述肌肉骨骼系统外,长期卧床、缺乏活动还可引起肺容积下降、气道变窄、最大耗氧量降低、血液粘度增加、尿潴留、电解质失衡、炎症反应增多等呼吸、心血管、泌尿及免疫多系统功能障碍[26-28]。有关重症患者早期活动与运动训练有效性和安全性的证据越来越多。曲斯伟等[29]认为主被动运动均可增加肌肉血流量及其运氧能力,减少肌纤维间结缔组织增生及维持肌肉运动神经兴奋性,从而增加肌力,预防肌萎缩。一项囊括1998年至2019年重症康复患者运动康复相关研究的系统评价强调早期活动不会增加不良事件发生率[30],王玉梅等[31]进一步明确了因运动训练引起心率、血压、呼吸频率、潮气量等生理指标的波动在可接受范围内。本研究60例患者中仅有1例出现1次训练中止,说明重症康复安全可控。鉴于长期卧床和不活动对重症患者的负性影响以及早期活动与运动训练可行性、有效性和安全性,ELY等[1]提出了包含早期活动(Early mobility)的ICU患者ABCDEF集束化管理策略,我国也陆续推出了如《中国呼吸重症康复治疗技术专家共识》[32]、《神经重症康复中国专家共识》[9]和《浙江省重症康复专家共识》[33]等包含重症患者早期活动内涵的专家共识。
但目前重症康复在我国仍处于起步阶段,重症患者早期活动与运动训练的临床实践现状不佳。据2020年的调查,我国医务人员对ICU早期康复认知得分为(5.91±2.75)分,满分为10分;仅有55.9%的医务人员开展了早期康复[34]。重症患者早期活动形式偏保守,大多为床上被动活动(65.37%)和床上坐起(64.82%),而床旁站立(21.82%)和下地行走(17.48%)较少[35]。并且重症患者早期活动相关研究聚焦于具体的运动训练技术的有效性、可行性和安全性,涉及整体方案的研究探讨多数将无康复训练的常规治疗和护理作为对照组,较少进行两个整体康复训练方案之间的比较。
关于渐进性活动与运动进阶训练方案设计,MORRIS等[36]认为各种早期活动和运动训练方式都应根据配合程度和肌力水平来实施,提出4级活动与运动康复训练方案。SCHUJMANN等[37]将活动与运动训练分为5个等级,探索渐进式训练对ICU患者呼吸、肌肉系统和功能的疗效,发现可最大限度地减少危重疾病的负面影响。GOSSELINK等[38]提出基于对患者个体化评估的多学科协作的渐进性活动与运动方案:根据心肺功能、神经系统、配合程度和功能状况等划分6个训练级别,每个级别规定有区别的物理治疗。上述方案包含了渐进性活动与运动进阶训练的内容设置,并已证实了其安全性和有效性,但仍存在方案分级繁琐等问题。本研究在学习国内外相关经验的基础上,优化了进阶等级设定,依据患者参与程度、依托可直立的电动病床将重症患者活动与运动康复训练项目分为被动训练、辅助训练与主动训练,研究结果显示,观察组的肌力和膈肌移动度的变化情况均优于对照组,第2周时观察组肌力、膈肌移动度的下降程度更低,第4周和第6周增加幅度更大;训练6周后,观察组下肢功能及日常生活活动能力的改善程度优于对照组。其原因可能为:①观察组采用渐进性干预程序,通过每日评估患者意识、肌力和平衡能力制定个性化训练方案,更能满足患者生物适应性和康复需求。从被动、辅助到主动运动的进阶过程中,患者能直观地感受到自身变化,在心理层面促进了康复获益,而对照组活动与运动训练项目及强度更依赖康复治疗师的经验,缺乏严格的组织和序贯性,难以满足个体化、精确化的康复需求。②直立位训练以及直立位与卧位之间的动态转换能有效改善氧转运,降低长期卧床、制定带来的不利影响,对照组出于安全性考虑,直立位训练开展时间较晚,而观察组使用医用电动病床可降低直立位对患者意识、肌力和稳定性的要求以及保证训练的安全性,使康复进程前移,被动训练阶段部分重症患者和辅助训练阶段全部重症患者接受了直立位训练。
值得注意的是,渐进性活动与运动进阶训练方案中直立位训练建议从30°开始,根据患者耐受情况每日递增15°直至90°,每次角度增加5°~10°时应停留10~15 s,给予患者适应时间,同时观察患者反应,若递增过程中患者出现头晕、心率加快等不耐受表现则下调角度直至患者耐受。此外,重症患者易出现足内翻、足下垂,因此,直立位训练时,不建议在足部加垫软毛巾以防足部变形,建议使患者踝关节保持90°足底紧贴硬质踏板,光脚或着薄袜以加强脚底感觉。辅助阶段时,患者肌力虽逐渐增强但肌肉力量仍不足,活动与运动时易出现异常姿态,此时是预防、纠正异常姿态的关键和最佳时期。要注重多学科团队的沟通和协作,康复治疗师开展训练前需与管床医师商量镇静药物给药、停药时间,了解药物半衰期,待药物完成代谢,意识逐渐恢复清醒后,再进行康复训练。
综上所述,相比常规康复训练方案,渐进性活动与运动进阶训练方案评估更具实效性,阶段目标更为明确,训练更有针对性,可更好地促进重症患者的康复。但本研究着眼于渐进性活动与运动训练和常规康复训练方案的优劣性比较,未对渐进性活动与运动训练方案强度、最低起效时间等关键参数进行深入研究。受患者配合度以及重症环境复杂等因素的影响,评估手段不多,精准度不高。此外,研究周期较短,难以明确患者出院后的长期获益情况,未来还需进一步探索渐进性活动与运动进阶训练方案的关键参数、精准优化评估方法以及随访重症患者出院后的功能康复情况。
| [1] |
ELY E W. The ABCDEF bundle: science and philosophy of how ICU liberation serves patients and families[J]. Crit Care Med, 2017, 45(2): 321-330. |
| [2] |
MALMGREN J, WALDENSTRÖM A C, RYLANDER C, et al. Long-term health-related quality of life and burden of disease after intensive care: development of a patient-reported outcome measure[J]. Crit Care, 2021, 25(1): 82. |
| [3] |
HASHEM M D, PARKER A M, NEEDHAM D M. Early mobilization and rehabilitation of patients who are critically ill[J]. Chest, 2016, 150(3): 722-731. |
| [4] |
SCHALLER S J, ANSTEY M, BLOBNER M, et al. Early, goal-directed mobilisation in the surgical intensive care unit: a randomised controlled trial[J]. Lancet, 2016, 388(10052): 1377-1388. |
| [5] |
赵贵美, 焦琳琳, 杨桂华. 早期循序渐进运动对ICU患者获得性衰弱影响的Meta分析[J]. 中华护理杂志, 2017, 52(2): 177-181. ZHAO G M, JIAO L L, YANG G H. The effects of early progressive exercise on ICU acquired weakness: a meta-analysis[J]. Chin J Nurs, 2017, 52(2): 177-181. |
| [6] |
贾金凤, 徐晓, 赵红梅. 早期渐进性运动训练对ICU老年病人自身肌力和自理能力的干预效果分析[J]. 实用老年医学, 2022, 36(4): 421-425. JIA J F, XU X, ZHAO H M. Effect of early progressive exercise training on self muscle strength and self-care ability of elderly patients in ICU[J]. Pract Geriatr, 2022, 36(4): 421-425. |
| [7] |
杜丽丽, 李晓茹, 赵彦杰. 分级化早期康复活动对ICU呼吸衰竭插管患者预后的影响[J]. 宁夏医学杂志, 2018, 40(11): 1010-1012. DU L L, LI X R, ZHAO Y J. Effect of graded early rehabilitation activities on the prognosis of intubated patients with respiratory failure in the ICU[J]. Ningxia Med J, 2018, 40(11): 1010-1012. |
| [8] |
HODGSON C L, STILLER K, NEEDHAM D M, et al. Expert consensus and recommendations on safety criteria for active mobilization of mechanically ventilated critically ill adults[J]. Crit Care, 2014, 18(6): 658. |
| [9] |
倪莹莹, 王首红, 宋为群, 等. 神经重症康复中国专家共识(上)[J]. 中国康复医学杂志, 2018, 33(1): 7-14. NI Y Y, WANG S H, SONG W Q, et al. Chinese expert consensus on rehabilitation of neurocritical patients (PART 1)[J]. Chin J Rehabil Med, 2018, 33(1): 7-14. |
| [10] |
MENDEZ-TELLEZ P A, NUSR R, FELDMAN D, et al. Early physical rehabilitation in the ICU: a review for the neurohospitalist[J]. Neurohospitalist, 2012, 2(3): 96-105. |
| [11] |
潘世琴, 王丽, 王玉宇. 危重症患者肌力评定方法的研究进展[J]. 中国康复理论与实践, 2019, 25(9): 1052-1056. PAN S Q, WANG L, WANG Y Y. Advance in muscle strength assessment for critical patients (review)[J]. Chin J Rehabilitation Theory Pract, 2019, 25(9): 1052-1056. |
| [12] |
NETO SILVA I, DUARTE J A, PERRET A, et al. Diaphragm dysfunction and peripheral muscle wasting in septic shock patients: exploring their relationship over time using ultrasound technology (the MUSiShock protocol)[J]. PLoS One, 2022, 17(3): e0266174. |
| [13] |
张川林, 张泽菊, 米洁, 等. ICU活动量表的汉化及信效度研究[J]. 护理学杂志, 2019, 34(10): 46-48. ZHANG C L, ZHANG Z J, MI J, et al. Translation of the ICU mobility scale into Chinese and validation[J]. J Nurs Sci, 2019, 34(10): 46-48. |
| [14] |
杨睿琦, 甘秀妮, 白雪, 等. ICU机械通气患者早期活动相关指南和共识的质量评价与内容分析[J]. 护理学杂志, 2021, 36(6): 5-10. YANG R Q, GAN X N, BAI X, et al. Quality evaluation and content analysis of guidelines and consensus statements on early mobilization in mechanically ventilated patients in the ICU[J]. J Nurs Sci, 2021, 36(6): 5-10. |
| [15] |
李奎成, 唐丹, 刘晓艳, 等. 国内Barthel指数和改良Barthel指数应用的回顾性研究[J]. 中国康复医学杂志, 2009, 24(8): 737-740. LI K C, TANG D, LIU X Y, et al. Review of the application of Barthel Index and Modified Barthel Index in China's mainland[J]. Chin J Rehabil Med, 2009, 24(8): 737-740. |
| [16] |
邢然然, 戴勇, 黄怀. 床旁超声在重症患者肺康复中的应用进展[J]. 中国康复理论与实践, 2021, 27(2): 187-190. XING R R, DAI Y, HUANG H. Advance in point-of-care ultrasound for pulmonary rehabilitation in critically ill patients (review)[J]. Chin J Rehabil Theory Pract, 2021, 27(2): 187-190. |
| [17] |
HERNÁNDEZ E D, FORERO S M, GALEANO C P, et al. Intra- and inter-rater reliability of Fugl-Meyer Assessment of Lower Extremity early after stroke[J]. Braz J Phys Ther, 2021, 25(6): 709-718. |
| [18] |
余佳丹, 喻鹏铭, 魏清川, 等. 重症康复研究进展[J]. 华西医学, 2018, 33(10): 1207-1212. YU J D, YU P M, WEI Q C, et al. Study on critical illness rehabilitation[J]. West China Med J, 2018, 33(10): 1207-1212. |
| [19] |
FAN E, CHEEK F, CHLAN L, et al. An official American Thoracic Society Clinical Practice guideline: the diagnosis of intensive care unit-acquired weakness in adults[J]. Am J Respir Crit Care Med, 2014, 190(12): 1437-1446. |
| [20] |
BERG H E, LARSSON L, TESCH P A. Lower limb skeletal muscle function after 6 wk of bed rest[J]. J Appl Physiol (1985), 1997, 82(1): 182-188. |
| [21] |
MAYER K P, THOMPSON BASTIN M L, MONTGOMERY-YATES A A, et al. Acute skeletal muscle wasting and dysfunction predict physical disability at hospital discharge in patients with critical illness[J]. Crit Care, 2020, 24(1): 637. |
| [22] |
VANHOREBEEK I, LATRONICO N, VAN DEN BERGHE G. ICU-acquired weakness[J]. Intensive Care Med, 2020, 46(4): 637-653. |
| [23] |
DRES M, DUBÉ B P, MAYAUX J, et al. Coexistence and impact of limb muscle and diaphragm weakness at time of liberation from mechanical ventilation in medical intensive care unit patients[J]. Am J Respir Crit Care Med, 2017, 195(1): 57-66. |
| [24] |
LIU K, OGURA T, TAKAHASHI K, et al. A progressive early mobilization program is significantly associated with clinical and economic improvement: a single-center quality comparison study[J]. Crit Care Med, 2019, 47(9): e744-e752. |
| [25] |
SWASH M, DE CARVALHO M. Intensive care unit-acquired weakness: neuropathology[J]. J Clin Neurophysiol, 2020, 37(3): 197-199. |
| [26] |
KNIGHT J, NIGAM Y, JONES A. Effects of bedrest 1: cardiovascular, respiratory and haematological systems[J]. Nurs Times, 2009, 105(21): 16-20. |
| [27] |
KNIGHT J, NIGAM Y, JONES A. Effects of bedrest 2: gastrointestinal, endocrine, renal, reproductive and nervous systems[J]. Nurs Times, 2009, 105(22): 24-27. |
| [28] |
NIGAM Y, KNIGHT J, JONES A. Effects of bedrest 3: musculoskeletal and immune systems, skin and self-perception[J]. Nurs Times, 2009, 105(23): 18-22. |
| [29] |
曲斯伟, 杨晓龙, 孙丽, 等. 早期康复训练对机械通气重症脑卒中患者的影响[J]. 中国康复医学杂志, 2020, 35(11): 1302-1308. QU S W, YANG X L, SUN L, et al. Effects of early mobilisation and rehabilitation on mechanically ventilated critically ill patients with stroke[J]. Chin J Rehabil Med, 2020, 35(11): 1302-1308. |
| [30] |
ZHANG L, HU W S, CAI Z Y, et al. Early mobilization of critically ill patients in the intensive care unit: a systematic review and meta-analysis[J]. PLoS One, 2019, 14(10): e0223185. |
| [31] |
王玉梅, 黄海燕, 熊莉娟, 等. ICU患者早期活动有效性及安全性影响的系统评价再评价[J]. 解放军护理杂志, 2019, 36(1): 16-20. WANG Y M, HUANG H Y, XIONG L J, et al. Effectiveness and safety of early mobilization in ICU: an overview of systematic reviews[J]. Nurs J Chin PLA, 2019, 36(1): 16-20. |
| [32] |
武亮, 郭琪, 胡菱, 等. 中国呼吸重症康复治疗技术专家共识[J]. 中国老年保健医学, 2018, 16(5): 3-11. WU L, GUO Q, HU L, et al. Expert consensus on rehabilitation technology of respiratory intensive care patients in China[J]. Chin J Geriatr Care, 2018, 16(5): 3-11. |
| [33] |
王秋雁, 边仁秀, 戎军, 等. 浙江省重症康复专家共识[J]. 浙江医学, 2017, 39(24): 2191-2196, 2209. WANG Q Y, BIAN R X, RONG J, et al. Expert consensus on intensive care rehabilitation in Zhejiang Province[J]. Zhejiang Med J, 2017, 39(24): 2191-2196, 2209. |
| [34] |
姚丽, 尹瑞元, 杨丽平, 等. 医务人员对ICU早期康复认知、态度及临床实践的现状调查[J]. 中国护理管理, 2020, 20(10): 1475-1481. YAO L, YIN R Y, YANG L P, et al. Cognition, attitudes and clinical practice on early rehabilitation among ICU patients[J]. Chin Nurs Manag, 2020, 20(10): 1475-1481. |
| [35] |
吕露露, 张雪静. 三级医院ICU重症患者早期活动现状及障碍因素调查[J]. 护理学杂志, 2020, 35(10): 31-34. LYU L L, ZHANG X J. Early mobilization of critically ill patients in the ICU of tertiary hospitals and its barriers[J]. J Nurs Sci, 2020, 35(10): 31-34. |
| [36] |
MORRIS P E, GOAD A, THOMPSON C, et al. Early intensive care unit mobility therapy in the treatment of acute respiratory failure[J]. Crit Care Med, 2008, 36(8): 2238-2243. |
| [37] |
SCHUJMANN D S, TEIXEIRA GOMES T, LUNARDI A C, et al. Impact of a progressive mobility program on the functional status, respiratory, and muscular systems of ICU patients: a randomized and controlled trial[J]. Crit Care Med, 2020, 48(4): 491-497. |
| [38] |
GOSSELINK R, CLERCKX B, ROBBEETS C, et al. Physiotherapy in the intensive care unit[J]. Neth J Crit Care, 2011, 15(2): 1-10. |




